Fonction sexuelle et psychisme
La sexualité fonctionne mieux dans sa forme originale, naturelle et physiologique, avec la capacité d’expérimenter, les fantasmes, les premiers souvenirs, les désirs et les sentiments jouant un rôle majeur. Cependant, comme Fritzsche et Wirsching l’ont déjà décrit, il existe des différences entre les hommes et les femmes : l’aspect psychologique des femmes influence toute leur sexualité. L’accent est mis sur une bonne ambiance et est lié à l’ensemble de sa personne. La sexualité est différente chez les hommes. Ils considèrent leur sexualité comme un processus biologique, associé à un comportement axé sur les organes génitaux.
Chez l’homme comme chez la femme, le système limbique et l’hypothalamus sont responsables de la sexualité. La stimulation est déclenchée par les organes sensoriels (sentir, voir, entendre, sentir) et les stimuli sensibles. Les fantasmes et la mémoire sont ici d’une grande importance (Fritzsche K, Wirsching M, 2006).
Hormones sexuelles
Les androgènes (androstenedione et testostérone) influencent la libido. Les hommes et les femmes devraient avoir un niveau suffisant d’androgènes pour ressentir de l’irritabilité sexuelle, de la réactivité et du plaisir. Les œstrogènes sont responsables de l’augmentation de la libido. Les gestagènes ont un effet plus libidose-réducteur. Les œstrogènes et les progestatifs ensemble, mais ont moins d’influence que les androgènes.
L’âge a aussi une influence sur la sexualité. L’excitabilité sexuelle masculine et la force d’érection diminuent avec l’âge. L’organe sexuel masculin se relâche plus rapidement après l’éjaculation et le temps de réfraction s’allonge. Chez les femmes, la capacité de réaction est différente. Elle reste généralement constante, mais s’adapte aux besoins du partenaire.
Lorsqu’ils atteignent l’orgasme, les hommes sont généralement plus rapides que les femmes. Chez les femmes, cependant, l’orgasme dure plus longtemps. Le bien-être subjectif des femmes est plus varié que celui des hommes.
Troubles de la sexualité
Parmi les troubles les plus fréquents chez les femmes figurent le vaginisme, le manque d’intérêt pour le sexe et les troubles de l’orgasme.
Chez les hommes, l’éjaculatio praecox et les problèmes d’érection sont parmi les principaux problèmes.
Dans la plupart des enquêtes, le sujet de la sexualité reste tabou. Comme déjà décrit par Fritzsche et Wirsching, il faut faire face aux troubles sexuels, à la luxure et à l’aversion. (Fritzsche K, Wirsching M, 2006)
Je suis d’avis que la libido a un pouvoir énorme pour la vie d’une personne et joue un grand rôle. Les plaintes physiques sont importantes à considérer ici : Région pelvienne et partie inférieure de l’abdomen, en particulier chez les patients plus âgés, longue maladie, chirurgie de l’organe génital et problèmes après une naissance.
Il y a des choses qui nous accompagnent tout au long de notre vie et qui ont un effet décisif sur la santé ou la maladie :
– Le lien émotionnel sain dès l’enfance
– Modèle de vulnérabilité et stress
– La façon de faire face à une maladie
– Résilience et salutogenèse
La maladie et la santé sont relatives et consistent en une interaction entre l’état subjectif du patient, son cycle de vie, sa résistance au stress et les stratégies pour faire face à une maladie.
Insistance
Le stress est la condition qui peut être causée à la fois par des dommages physiques (homéostasie ou allostasie biologique menacée) et par des circonstances psychosociales. La réaction de stress est l’effort du corps pour adapter l’homéostasie ou l’allostasie biologique en modifiant l’adaptabilité au niveau végétatif et endocrinien. L’allostase est la stratégie qui consiste à faire face à des stress extrêmes tels que la faim, l’isolement, les fluctuations extrêmes de température et le manque de sommeil prolongé. L’homéostasie établit l’équilibre entre l’oxygène dans le sang, le pH et la température corporelle.
Le corps ne gère pas l’effort pour rétablir un comportement normal en cas de stress permanent. En cas de contrainte temporaire, ce processus de fabrication est interrompu. Les mécanismes de protection innés contre le stress sont déterminés génétiquement ; chez certaines personnes, comme Fritzsche et Wirsching l’ont déjà souligné, ils peuvent encore être endommagés par des traumatismes ou des pertes subies pendant la petite enfance. (Fritzsche K, Wirsching M, 2006)
Stress pendant la séparation dans le comportement animal
Comme Fritzsche et Wirsching l’ont déjà décrit, les réactions suivantes se sont produites immédiatement après la naissance, après une séparation de deux semaines des bébés rats : Déchets de catécholamines, réduction des néocléoprotéines, synthèse protéique et hormones de croissance, ainsi qu’une réduction de l’activité cardiaque et respiratoire. De plus, la maturation du cerveau a été retardée. Des troubles du sommeil sont apparus et l’activité motrice a augmenté en raison de l’inhibition parasympathique prédominante. D’autre part, le contact corporel, comme la caresse et le contact visuel, a entraîné une réduction significative du stress. Le bien-être a renforcé les mécanismes de défense innés.
Le Locus Coeruleus-Norepinephrine (axe LC-NE) et l’axe Hypophysis-Adrenal Cortex (axe HNN) jouent le rôle central au niveau organique dans la réduction du stress. (Fritzsche K, Wirsching M, 2006)
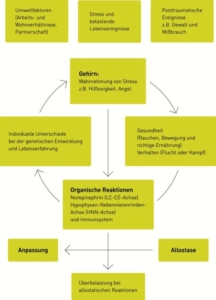
Surcharge allostatique et réponse au stress
Fig. 3 : Surcharge avec réaction allostatique due au stress.
Modifié d’après McEwen (1998) d’après Fritzsche K, Wirsching M, 2006, p. 21.
Le stress a également une influence sur l’asthme bronchique, la sclérose en plaques, les allergies et la polyarthrite rhumatoïde. Le stress qui dure entre un jour et une semaine entraîne, comme le décrivent déjà Fritzsche et Wirsching, une augmentation de l’activité sur la neuropinéphrine (axe LC-CE), l’axe du cortex surrénal hypophysaire (axe HNN) et le système immunitaire (IS). L’hippocampe y joue un rôle important. La surcharge permanente de ces mécanismes entraîne un dysfonctionnement de l’axe HNN et un stress cognitif.
L’exemple montre une situation de stress avec un partenaire qui souffre de la maladie d’Alzheimer et dont on s’occupe : D’après les études sur la vaccination antigrippale, on a constaté qu’il y avait moins d’anticorps dans le sang. Après des années, il a été prouvé que la personne était plus sensible à la maladie. L’interleukine 6 (IL-6) provoque une augmentation des anticorps dans le sang. L’axe hypothalamo-hypophyso-surrénalien a une influence sur l’équilibre cortisol. Par l’activation de l’IL-6, la libération de cortisol est augmentée et conduit ainsi à l’inhibition du système immunitaire. (Fritzsche K, Wirsching M, 2006)
Le stress influe sur l’arrêt cardiaque
Une étude portant sur 40 patients associés au stress et à la surutilisation, surtout après une excitation intense, comme la perte d’un être cher, un raid routier ou une perte financière massive, a montré que les catécholamines responsables de la cardiomyopathie liée au stress étaient 30 fois plus élevées chez ces personnes que chez les personnes en santé.
En relation avec les maladies auto-immunes, les systèmes immunitaire, nerveux et endocrinien sont appelés fonctions uniformes. Si l’un de ces systèmes ne fonctionne pas, les autres, comme l’ont déjà mentionné Fritzsche et Wirsching, réagissent par une contre-régulation. Si l’hormone du stress cortisol ne peut pas remplir sa fonction, il y a un risque accru d’inflammation. Ça s’appelle une maladie auto-immune. Les patients présentant des irritations de l’axe HNN réagissent avec le syndrome de fatigue et la fibromyalgie. (Fritzsche K, Wirsching M, 2006)
Stratégies contre le stress
La relation interpersonnelle doit être respectée à tout prix. Il joue un rôle important en tant que facteur de protection contre la surcharge causée par le stress chronique.
– La propre résilience mentale et physique ne devrait pas être surmenée.
– Les méthodes de relaxation soutiennent la tâche végétative et influencent la gestion du stress.
– Les situations de stress doivent être évitées autant que possible.
– Une alimentation saine, un sommeil suffisant et le sport soutiennent les mécanismes de défense de l’organisme.
Du point de vue de la théorie des liens, on peut se demander ce qui vous maintient en bonne santé et ce qui vous rend malade. À mon avis, les expériences des six premières années de la vie nous accompagnent tout au long de notre vie. L’enfant a besoin de nourriture et de chaleur, il a besoin d’attachement émotionnel, de proximité et de sécurité. Comme Fritzsche et Wirsching l’ont déjà décrit, si les expressions faciales et les gestes du bébé sont suffisamment sensibles pour être maternels ou paternels ou émanent d’un autre fournisseur de soins, l’oxytocine est libérée, ce qui donne au bébé des sentiments agréables. L’amygdale, l’hippocampe, le cortex préfrontal et le cerveau provoquent une libération de glucorticoïdes (CRH) en situation de stress, mais celle-ci a un effet protecteur grâce à la sécurité de la liaison (Fritzsche K, Wirsching M, 2006).
Il a été prouvé qu’une liaison sûre augmente la résilience au stress et atténue la réponse au stress.
Si la mère/personne de référence ne satisfait pas suffisamment aux besoins de l’enfant en matière d’attachement, il en résulte un comportement ambivalent incertain.
Une maladie de la mère ou de la personne de référence peut entraîner un trouble dans le développement du système de gestion du stress de l’enfant.
L’axe HNN est activé par une libération accrue de glucorticoïdes (CRH), ce qui peut entraîner une élévation du taux de cortisol dans le sang et donc endommager l’hippocampe. Les enfants souffrant de traumatismes physiques ou psychologiques développent une hyperréactivité de la neuropinéphrine (axe LC-CE) et de l’axe HNN.
Le stress psychosocial vécu pendant l’enfance en particulier joue un rôle important et conduit à une vulnérabilité accrue au stress plus tard dans la vie. Il a été prouvé que l’alcool, les drogues, les comportements de combat ou d’évasion et le retrait social sont des effets de ces troubles psychosociaux de la petite enfance. Le tabagisme, les fréquents changements de partenaire et de lieu de travail, et les déficits de sommeil et d’exercice physique sont également attribués au stress de l’enfance.
Le stress permanent entraîne des maladies physiques et mentales.
Le stress psychosocial est le facteur déclencheur de 20% des maladies.
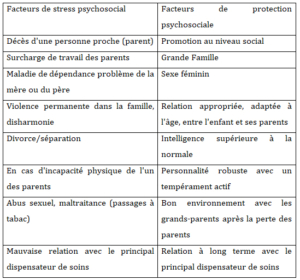
Le tableau suivant montre le risque accru de souffrir d’une maladie mentale ou physique à la suite d’expériences et d’attaches négatives dans l’enfance. Nous faisons la distinction entre les facteurs de protection et les facteurs de charge. Comme Fritzsche et Wirsching l’ont déjà souligné, les facteurs de protection ont un effet équilibrant sur l’enfant, renforcent la résistance psychologique et peuvent absorber les expériences négatives. Au cours des trois premières années de la vie, l’éducation et la socialisation sont directement liées au niveau neuronal dans le cerveau. Ainsi, les facteurs de protection peuvent atténuer les influences négatives sur le cerveau (Fritzsche K, Wirsching M, 2006).
Tableau 1 : Ce tableau montre les effets des facteurs de stress positifs, protecteurs ou négatifs qui contribuent aux troubles de l’enfance et de l’âge adulte.
Tableau 1 : Stress et facteurs de protection pendant l’enfance
(Fritzsche K, Wirsching M, 2006, p. 24-33)
2.9 Traitement des maladies et (adaptation)
L’adaptation décrit le processus d’adaptation du patient à sa maladie. Elle comprend, comme Fritzsche et Wirsching l’ont déjà expliqué, toutes les réactions émotionnelles et conscientes et le comportement orienté de la personne malade afin de surmonter ou de tolérer les problèmes et les tensions et de limiter les sentiments de menace en cas de perte de contrôle. L’attitude et le point de vue d’un patient déterminent l’issue d’une maladie ou d’une crise de vie. L’attitude du patient détermine les options de gestion de crise disponibles (Fritzsche K, Wirsching M, 2006).
Trois niveaux de gestion de la maladie
Niveau comportemental :
Evitement, repli sur soi, abandon, ouverture d’esprit, coopération active (médecins, personnel soignant, ….)
Niveau cognitif :
Acquisition de connaissances sur la maladie à partir de livres, d’Internet, de revues et par des psychothérapeutes. Voir positivement la menace de la maladie par la minimisation ou par des phrases apaisantes : « Ça va aller mieux, ce ne sera pas mal, d’autres y ont survécu aussi ».
Niveau de traitement affectif
de l’anxiété et du chagrin aux états psychopathologiques : Retraite, attaques de panique, comportement agressif, comportement suicidaire, ….
Facteurs influençant la maladie :
– Les habitudes d’adaptation apprises lors d’une maladie potentiellement mortelle améliorent la gestion du stress. D’autre part, l’impuissance acquise réduit la résistance de la personne affectée.
– L’image de soi du patient influence la vision de la maladie.
– La façon dont la déficience physique est traitée influe sur le degré de la maladie.
– Stratégies conscientes : recherche de soutien social, collecte d’informations générales, distraction sociale par le sport, le théâtre et le cinéma,
Recherche de sens, de religiosité, de conversations, de promenades.
– Stratégies inconscientes : Les mécanismes de défense devraient aider à lutter contre les expériences désagréables telles que les maladies et l’amertume. Néanmoins, les pensées et les sentiments défendus émergeront comme des rêves, des obsessions, de l’anxiété et de la dépression. (Fritzsche K, Wirsching M, 2006)
Les mécanismes de défense les plus importants
Le déni :
On ne veut pas admettre la réalité au moment du diagnostic et au début d’une maladie grave (p. ex. le cancer).
Soutien social :
Comme Fritzsche et Wirsching le soulignent déjà, il est important que le patient reçoive un soutien social de ses proches, du médecin ou du personnel soignant. Les patients minimisent leur maladie et se présentent souvent de façon ignorante. C’est là qu’intervient l’expérience compétente du médecin, qui sait ce que le patient a inconsciemment perçu. Le médecin ne laisse pas cela tel quel, mais informe le patient qu’il y a un déni.
Dans le cas contraire, la confiance du patient dans le médecin diminuera, en particulier et surtout…
au plus tard, lorsque la maladie progresse et que l’état de la
s’aggravent de façon dramatique.
Dissociation :
Le patient croit en l’inviolabilité de son corps ; il considère la présence de la maladie comme irréelle.
Projection :
Le patient nie sa peur et la projette sur ses proches.
Intellectualiser :
Sans émotion, purement cognitive et formelle, le patient évalue sa situation, suggère parfois un traitement, par exemple l’ectomie du deuxième organe sain, pour maintenir l’idée d’être guéri.
Déplacement et rationalisation :
Le patient voit les effets secondaires de la prise de ses médicaments comme le déclencheur de son mauvais état. Voici un transfert de dette (Fritzsche K, Wirsching M, 2006)
L’avenir de la médecine psychosomatique dans les soins de santé
La médecine psychosomatique considère l’être humain comme une unité, non seulement composée d’organes, de gènes, etc. mais aussi comme un tout. La psychosomatique cherche à voir ses actions en termes de bien-être de l’être humain dans son ensemble en termes d’aspects physiques, psychologiques et sociaux. Par rapport au génie génétique, la médecine psychosomatique, comme le décrit déjà Deter, n’est pas seulement réduite aux gènes, mais considère l’être humain comme un être holistique, intégré dans son environnement individuel ou dans ses relations interpersonnelles. L’être humain fait partie d’un système de communication et réagit par l’adaptation, le changement, la régulation et la contre-régulation aux exigences de l’environnement. S’il est possible de faire l’expérience des défis de l’individu tels qu’ils ont été résolus, cela favorise le bien-être et est bénéfique pour la santé. Par contre, un affaiblissement de l’organisme entier entraîne la maladie. C’est précisément parce que la médecine psychosomatique ne veut pas contrôler la vie que cette pensée sera d’une grande importance à l’avenir. (Dispersion H C, 2001)
Univ. Prof. Dr. Andrawis